UTERRINE子宮頸がん二次検査
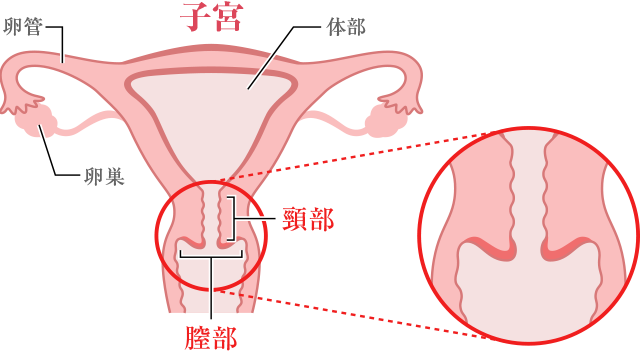
子宮頸部・膣部の細胞診の異常について
子宮頚がん検診は、細胞診、コルポ診(コルポスコピー)・組織診があります。
細胞診は一次検診にあたり、細胞診で異常がみられた場合、二次検査(精密検査)としてコルポ診(コルポスコピー)と組織診が行われます。
細胞診について
細胞の検査(細胞診)は、膣の奥にある子宮頚部・膣部からブラシなどで擦って採取し、顕微鏡で検査します。判定は下記のように分類されます。
分類
| NILM | 正常な細胞のみ |
|---|---|
| ASC-US | 異形成と言い切れないが、細胞に変化がある |
| ASC-H | 高度な細胞異形成の可能性があるが確定できない |
| LSIL | HPV感染や軽度の異形成と考えられる |
| HSIL | 中等度異形成・高度異形成・上皮内癌と考えられる |
| SCC | 明らかな扁平上皮癌と考えられる |
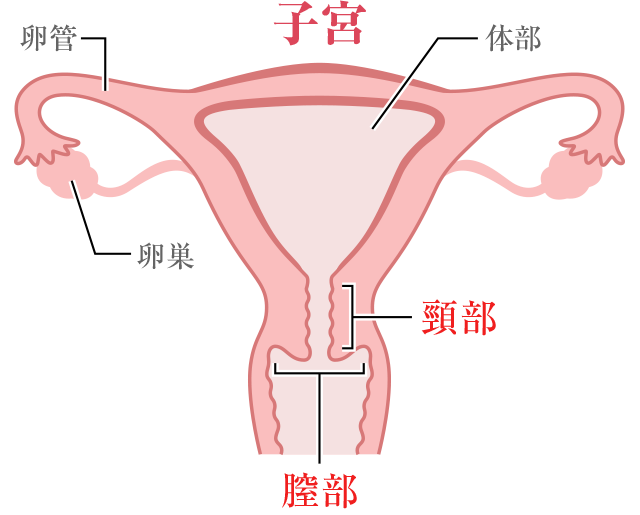
子宮の図
HPVとの関わり
子宮頚部異形成と子宮頚がんの主たる原因は、ハイリスク型ヒトパピローマウイルス(HPV)の持続感染であることが知られています。HPV感染は多くの場合、性交渉により生じます。しかし多くの場合が自然消滅します。一方でHPVが持続した症例の中の一部が、数年〜10年という時期を経て、子宮頚がんへと進展すると言われています。こういったHPV感染と子宮頚がんの成り立ちから見た場合、性交渉を開始すると考えられる10代〜20代にかけて、HPVの初感染が生じる可能性が高いと考えられます。
HPVには200種類以上の型があり、そのうちの8種類が高リスクになります。代表的なものは16、18、31、33、35、45、52、58型で進展リスクが高く、16型と18型は子宮頚がんの原因の約65%を占めています。
子宮頸がんワクチン
子宮頸がんの原因となるHPVの感染を予防するワクチンがあります。9価ワクチンを接種することで、90%以上の子宮頚がんを予防できます。3回の接種が必要で、筋肉注射になります。
子宮がん検診、精査検査(コルポスコピー)
精密検査について
精密検査はコルポ診(コルポスコピー)と組織診を行います。
コルポ診(コルポスコピー)は、酢酸で加工した後に子宮の出口付近を拡大して観察する診断方法です。
組織診は、コルポ診(コルポスコピー)の診断をもとに、病変の一部を採取する診断方法です。
組織診から単純な炎症なのか、異形成なのか、悪性なのかどうかをより詳しく診断します。
| CIN分類 | 細胞診 | 治療 |
|---|---|---|
| CIN1 | 軽度異形成 | 定期的に経過観察をしていく。中等度異形成が持続する場合はレーザーで子宮頚部を焼灼することもある。 |
| CIN2 | 中等度異形成 | |
| CIN3 | 高度異形成 | 円錐切除が必要 |
| 上皮内癌 | 円錐切除後、浸潤がんまで進行していない場合は定期的な経過観察 | |
| * | 浸潤癌 | 子宮摘出・放射線治療・化学療法が必要 |
円錐切除
高度異形成以上の病変が疑われる場合は、円錐切除が必要になります。円錐切除は子宮頚部を円錐状に切り取る手術で、切り取った組織を病理診断できるメリットがあります。その反面、頚管狭窄や早産のリスクがあります。
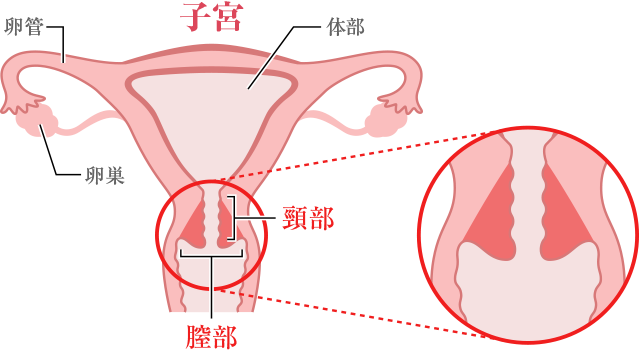
レーザー蒸散術
中等度異形成が持続する場合はレーザーで子宮頚部・膣部を焼灼することもできます。頚管狭窄や早産のリスクは低いですが、組織の病理診断ができません。